
348
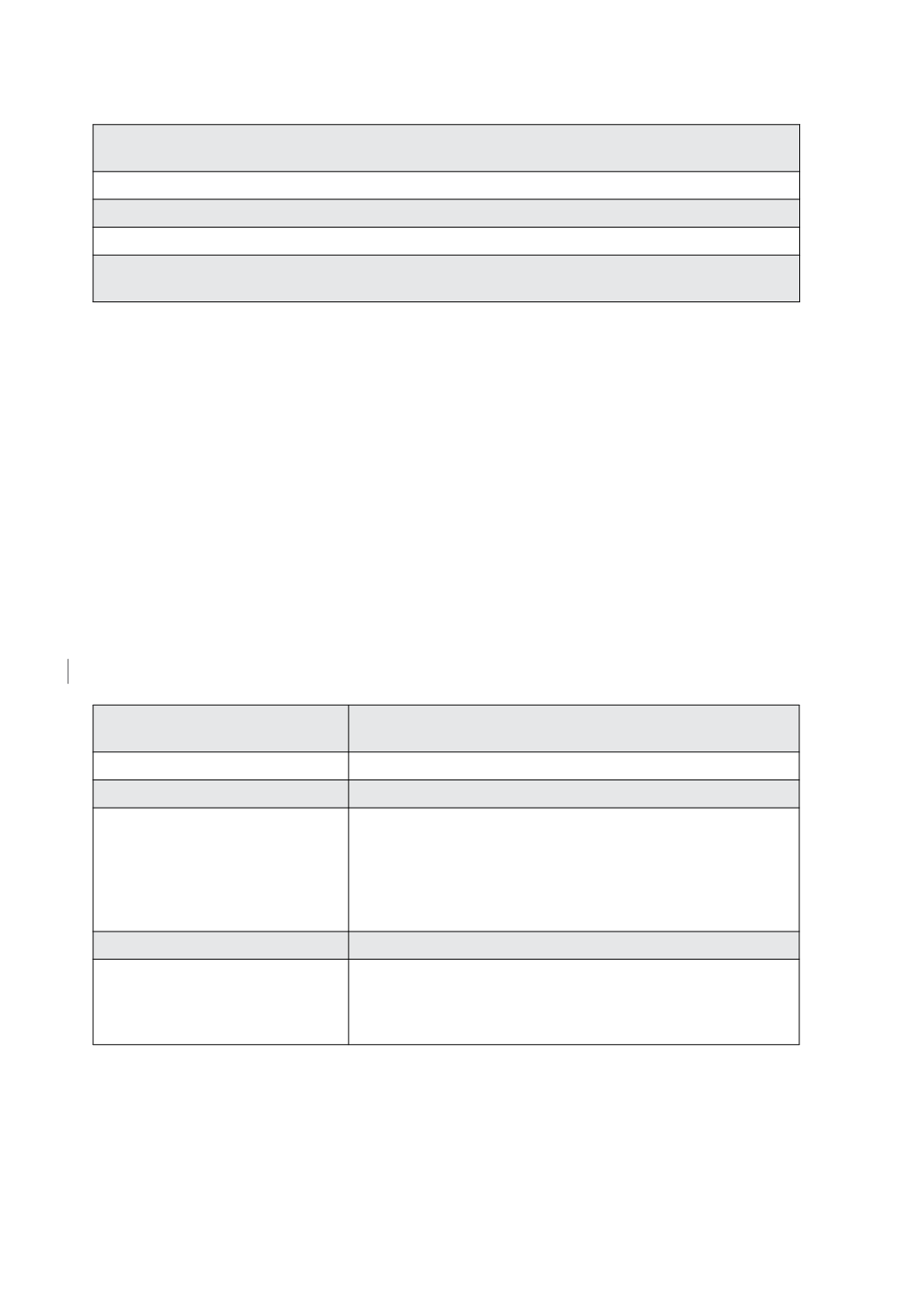
Tabla 2. Manejo de RN hijo de madre con VHC
1. Evaluar los factores de riesgo de transmisión de VHC. (VIH, tiempo de membranas rotas, amniocentesis,
carga viral de VHC al parto)
2. NO cambia la vía de parto
3. NO se suspende la lactancia materna
4. Control de transaminasas al recién nacido (basal)
5. Seguimiento en el policlínico de Infectología con control de RPC VHC y transaminasas a los 2 meses de
vida. Confirmación de diagnóstico con 2 RPC VHC separado por 3 meses o serología (+) a los 18 meses
TBC
Chile tiene una incidencia de 13 casos nuevos por 100.000 habitantes por año, siendo de los
países de más baja incidencia de la región, pero con países vecinos de mayor incidencia que hacen
que la velocidad de disminución hasta la erradicación planteada al 2020 sea imposible. Durante
los últimos años, el diagnóstico de TBC, es frecuente en población migrante con riesgo creciente
por condiciones de vida de hacinamiento y dificultad de acceso a los sistemas de salud.
La tasa de transmisión descrita en la literatura es de 0 a 16% siendo más frecuente en la TBC
miliar o genital. La TBC congénita, de muy escasa incidencia, no debe ser desestimada, sobre todo
en países donde hay resurgencia de TBC. Ocurre por vía hematógena transplacentaria en el feto a
través de la vena umbilical (siempre existe compromiso hepático), por ingesta de líquido amniótico
o por secreciones vaginales durante el parto. Es un cuadro de alta mortalidad y es raro en madre
tratada o en tratamiento. La TBC adquirida, no difiere de otros grupos etarios, su mecanismo
de adquisición es por gotas de fluger o lesiones mucosas desde un enfermo con TBC (Tabla 3).
Tabla 3. Manejo RN hijo de madre con TBC
Madre con PPD (+),
Rx tórax normal y BK (-)
Madre sintomática con PPD (+),
Rx tórax alterada y BK (+)
1. No separar al RN
1. Separar al RN de la madre por al menos 2 a 3 semanas
2. No suspender lactancia materna 2. Suspender lactancia materna
3. No estudiar ni tratar al RN
3. Estudiar al RN: Hemograma, perfil bioquímico, PCR, PPD o
IGRA, F de ojo, Rx de tórax, Eco abdominal, estudio de secre-
ción gástrica x 3 para PCR, BK, cultivo.
LCR: citoquímico, ADA, PCR, BK y cultivo (20-30% compromiso
SNC)
Anatomía patológica y microbiología de placenta y LA
4. Vacunar con BCG (según peso)
4. Iniciar terapia en la madre
5. No atrasar inicio de tratamiento
en la madre, ya que no altera la
lactancia materna
5. Si RN tiene estudio negativo: Indicar profilaxis con Izoniacida
+ Piridoxina (1 mg/kg/día) y puede recibir lactancia materna
(madre con mascarilla N95) y sin lesiones activas en mamas o
mastitis
*Si madre recibe tratamiento por > 2 semanas y BK negativa, puede estar con RN.
Virus Linfotrópico Humano de Células T Tipo 1 (HTLV-1)
El HTLV-I, de la familia
retroviridae
, se ha relacionado con linfoma/leucemia de células T, y
paraparesia espástica tropical en el adulto. Existe endemia considerable en Japón, países del Caribe
y Sudamérica. En Perú existe una prevalencia de infección de 1 a 7% en grupos seleccionados
como donantes de sangre, gestantes y trabajadoras sexuales. En Chile se conoce una prevalencia
de 0,5%.


















